- 正文
- 点这评论:( 421人参与)
-
血小板减少通常定义为血小板计数<150×109/L,在重症患者(ICU)中较常见,将近50%的ICU患者在住院期间的某个时间点出现血小板减少,5%~20%的患者会进展为重度血小板减少症(血小板计数<50×109/L)。血小板减少是危重患者正常生理变化的敏感指标,这也可能是危重患者中血小板数量减少与病死率增加相关的原因。
ICU中血小板减少症常见的发生机制包括:假性血小板减少、血液稀释、血小板消耗、血小板生成减少、血小板滞留增多和免疫介导的血小板破坏。
有些患者发生血小板减少的机制可能不止一个,如脓毒症导致的血小板减少一方面因为血小板生成减少,另一方面存在溶血素消耗和破坏增加。
明确血小板计数下降的潜在原因是成功治疗ICU患者血小板减少症的关键。不同的致病原因,治疗方案的选择也会有所差异。本文将通过几个具体的病例实战,讨论不同原因应如何采取不同的治疗措施。
病例1 假性血小板减少症
病情介绍
患者男,67岁。因急性冠脉综合征接受了紧急的经皮冠脉介入治疗,并植入数枚支架,其中一枚置于左主干。随后给予肝素抗凝及阿司匹林、氯吡格雷及替罗非班等抗血小板治疗。术后6小时,患者的血小板计数由术前270×109/L下降至6×109/L(EDTA抗凝血及枸橼酸盐血结果相同),患者无明显出血症状。但患者因存在大出血风险,因而收入至ICU继续接受治疗。
治疗
该患者存在的治疗问题有:是否应停用包括替罗非班在内的所有抗血小板药物?是否应停用肝素?为了预防出血,是否应输注血小板?是否应预防性地使用氨甲环酸?
患者体格检查未见出血征象,立即行血涂片检查提示有大量血小板聚集,确诊为替罗非班相关性假性血小板减少。随后将患者转入心内科接受持续的标准支架置入术后治疗。
讨论
假性血小板减少通常是由实验室中EDTA即乙二胺四乙酸抗凝血所致的体外血小板聚集。由于自动细胞计数仪无法识别这些血小板,因此其真实计数被低估。
机体产生的免疫球蛋白M抗体可直接对抗血小板糖蛋白IIbIIIa (GPIIbIIIa)的抗原表位,而后者的表达可因EDTA螯合钙而发生改变,导致体外血小板聚集和假性减少。
大多数情况下,可通过测定枸橼酸盐血中正常的血小板计数来确定这一诊断。但在对于正在使用GPIIbIIIa拮抗剂治疗的患者,枸橼酸盐血也可能会发生假性血小板减少。
超过3%的患者在使用GPIIbIIIa拮抗剂时可能会出现血小板的真性减少,也可能出现血小板假性减少,而停用任何抗凝或抗血栓治疗都会增加急性支架内血栓形成的风险。因此,停药前排除假性血小板减少至关重要。还需注意,真正由GPIIbIIIa拮抗剂引起血小板减少所致的大出血较为罕见,通常停用GPIIbIIIa拮抗剂即可缓解。
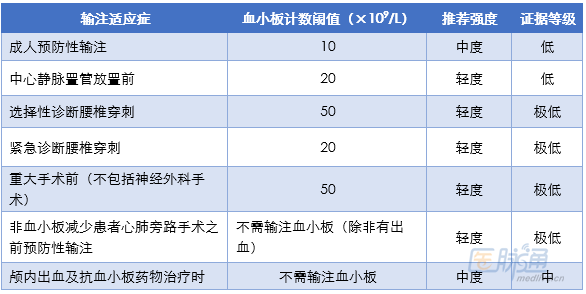
表 危重患者血小板输注建议
病例2 脓毒症
病情介绍
患者男,64岁。既往有多发性骨髓瘤(MM)病史,接受1个周期的硼替佐米和地塞米松治疗后,因出现感染性发热、寒颤和循环性休克被收入ICU。经检查,右前臂存在一个几日前的钝挫伤。实验室检查显示严重的全身炎症反应(C—反应蛋白247.0mg/L[正常值≤5.0mg/L]、降钙素原223ng/ml[0-0.5ng/ml])、肾功能衰竭[血肌酐392umol/L(49-97 umol/L)]、凝血障碍(国际标准化比值1.7、活化部分凝血活酶时间[aPTT]34s[25-33s] )。血小板计数为48×109/L(图 1A)。
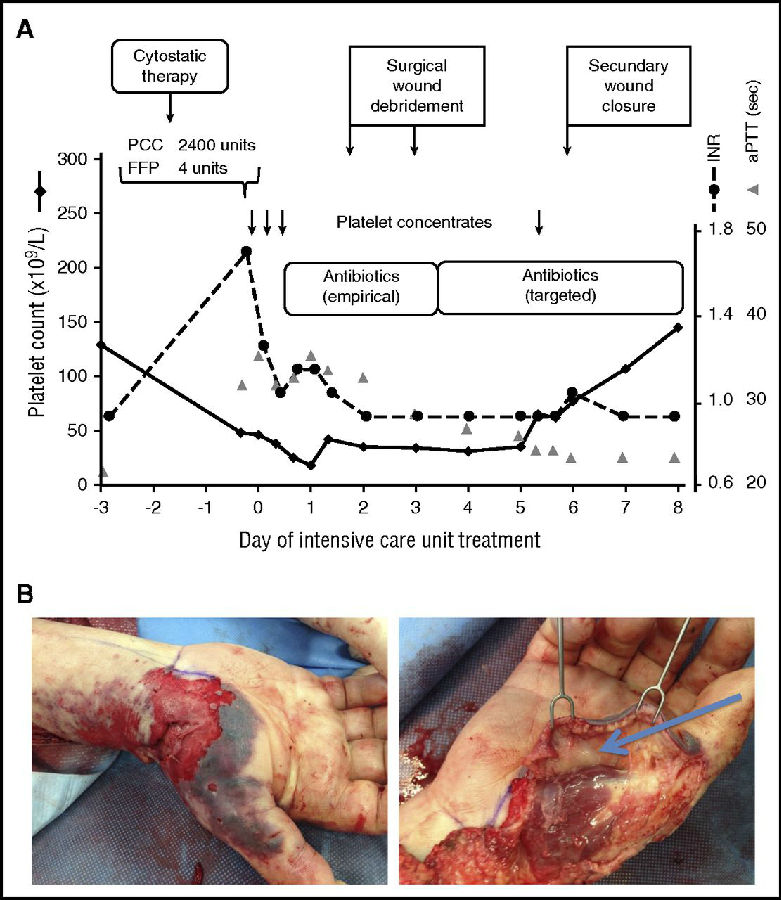
图1
治疗
血小板减少可能与MM和/或抗肿瘤治疗有关,但考虑到临床情况,最有可能的原因是不明原因的脓毒症。进一步检查排除了脓毒症的最常见原因:肺炎(X线)、泌尿道感染(尿检)或腹膜炎(超声和体格检查)。该患者发生脓毒症的原因可能是右前臂存在的感染伤口。血培养后开始接受广谱抗生素的治疗,并行外科清创术(图1B),术前预防性输注3个治疗单位的血小板浓缩液(每个单位治疗量包含2~4×1011的血小板)。
5天后第二次预防性输注血小板,以便手术治疗右前臂伤口。随后,血小板计数恢复正常,脓毒症成功治愈(图1A)。
讨论
该病例表明,对于恢复凝血功能,包括血小板计数,识别及控制脓毒症感染极其重要。脓毒症相关性血小板减少约占重度血小板减少症的50%,其发生机制复杂多样,其中包括血小板产生减少、血小板消耗和滞留增加以及频繁的噬红细胞现象。重度脓毒症患者血小板减少与宿主反应调节异常有关,并且提示脓毒症休克患者预后较差。
对于脓毒症的治疗,需要控制感染,予以抗生素治疗和支持治疗。若患者达到或超过WHO 2级出血(如鼻出血、血尿、呕血等稍重度出血),则推荐输注血小板;另外,侵袭性干预如感染组织清创可能也需要预防性输注血小板。
病例3 创伤
病情介绍
患者女,18岁,4楼高空坠落导致多发伤,包括蛛网膜下腔处血、双侧血气胸和骨盆骨折,因失血性休克行院前急救。患者表现为重度贫血(Hb 6.0g/dL),凝血功能障碍(INR 1.3;APTT 48s),但血小板计数正常(299×109/L)。CT显示腹膜后出血,盆腔血管破裂。患者接受了2个治疗量的血小板浓缩液输注,但入院后的第1个7h内血小板计数急剧下降至51×109/L(图2)。
治疗
因外伤性盆腔动脉出血需采取出血动脉栓塞以及腹膜后填塞,以控制出血。此外,患者还接受了大量输血和纤维蛋白原补充。前4天内,该患者共计输注10个治疗量的血小板浓缩液,大多数在侵袭性干预(或之前不久),血小板计数目标值为>50 × 109/L。经介入和外科手术止血后,血小板计数增加(图2)。
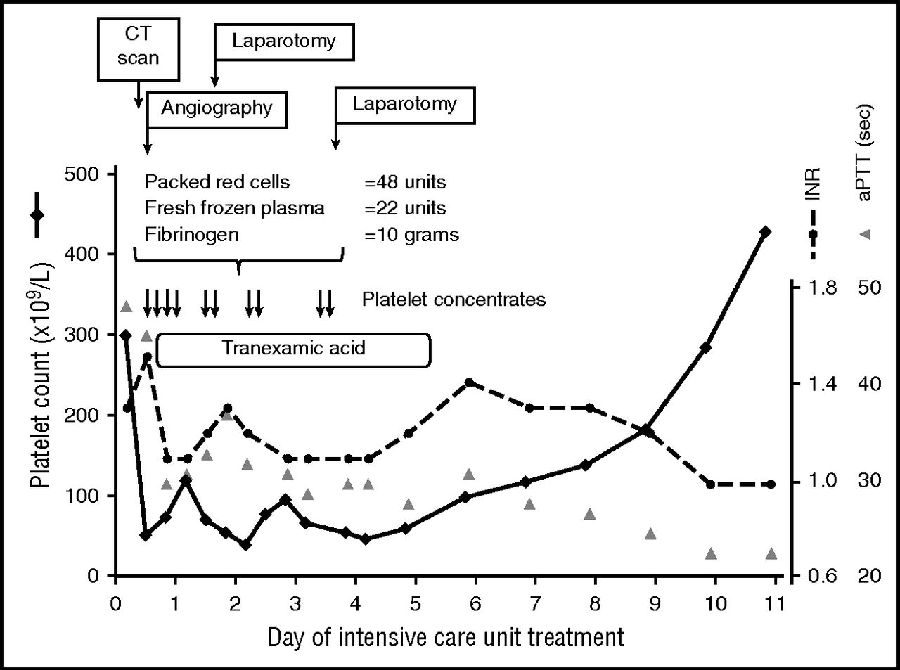
图2
讨论
创伤引起的凝血功能障碍以及因大量输注红细胞和FFPs35是引起ICU患者血小板减少的常见原因。本病例中,严重创伤、大出血和凝血功能障碍导致创伤引起的血小板损耗。此外,血浆凝血因子的消耗、纤溶亢进、全身炎症以及血液稀释均归因于输注血制品和输液,以及休克相关的代谢性酸中毒加大了出血风险。
对于有活动性出血的创伤患者,单独输注血小板通常不能止血,但这种消耗性凝血障碍是输注血小板作为过度性治疗的绝对适应症,以维持血小板计数达目标值,直到行外科机械性止血。
目前指南建议创伤患者输注血小板以维持血小板计数>50×109/L,持续出血或创伤性脑损伤者维持血小板计数>100×109/L。另外,氨甲环酸可用于纠正纤溶亢进,在创伤患者应尽早使用。
病例4 ITP
病情介绍
患者男,46岁,10年ITP病史,因车祸外伤被收入ICU。血小板计数为11×109/L, 术前需要达到50 × 109/L以控制出血。门诊档案记录该患者之前对糖皮质激素和IVIG血小板计数反应良好。
治疗
入院时,该患者接受了4个治疗量的血小板浓缩液输注,目标血小板计数> 35 × 109/L,并在入院后第1周予以1 g/kg IVIG,每天1次,共2天,同时也给予100mg强的松治疗。避免使用血小板抑制剂(如非甾体类抗炎药),未使用常规肝素预防血栓形成。随后的几天内行CT扫描显示,脑挫伤的大小维持不变,临床状况稳定。
但在第5天时,该患者出现症状性肺栓塞,血小板计数为60×109/L。随后患者接受了剂量递增的UFH治疗,aPTT首先达40s,随后达50s。心肺及神经状态均保持稳定。
讨论
ITP在成人ICU患者中极少见,但可能因致命性出血收入至ICU。ITP是一种自身免疫性疾病,以正常血小板受到免疫破坏为特征,免疫治疗为一线治疗。IVIG 2g/kg连续输注至少2天,随后每天接受100mg的强的松治疗,这一治疗方案已被证实可使未经治严重ITP成人患者血小板计数增加最快。而血小板输注通常是无效的,但大剂量血小板输注可止血,甚至可增加血小板数量。因此,对于伴致命性出血的ITP患者而言,一线治疗除了应用IVIG和类固醇激素之外,也推荐大剂量血小板输注,但需要至少5个治疗剂量才能控制出血。
严重的血小板减少症,尤其是有出血症状的,已被确定为抗凝治疗(包括药物抗凝)的禁忌症。恶性肿瘤相关性血小板减少症患者可能伴有多种疾病,有些可能需要抗凝治疗(如有症状的静脉血栓栓塞)。ITP患者的血栓形成风险增加,在无急性出血时,尤其是血小板计数对治疗有反应,且可以增加至20×109/L以上时,这类有血栓形成风险的ITP患者应接受血栓预防性治疗,进而减少急性血栓形成和肺栓塞的风险。
血小板减少通常定义为血小板计数<150×109/L,在重症患者(ICU)中较常见,将近50%的ICU患者在住院期间的某个时间点出现血小板减少,5%~20%的患者会进展为重度血小板减少症(血小板计数<50×109/L)。血小板减少是危重患者正常生理变化的敏感指标,这也可能是危重患者中血小板数量减少与病死率增加相关的原因。

ICU中血小板减少症常见的发生机制包括:假性血小板减少、血液稀释、血小板消耗、血小板生成减少、血小板滞留增多和免疫介导的血小板破坏。
有些患者发生血小板减少的机制可能不止一个,如脓毒症导致的血小板减少一方面因为血小板生成减少,另一方面存在溶血素消耗和破坏增加。
明确血小板计数下降的潜在原因是成功治疗ICU患者血小板减少症的关键。不同的致病原因,治疗方案的选择也会有所差异。本文将通过几个具体的病例实战,讨论不同原因应如何采取不同的治疗措施。
病例1 假性血小板减少症
病情介绍
患者男,67岁。因急性冠脉综合征接受了紧急的经皮冠脉介入治疗,并植入数枚支架,其中一枚置于左主干。随后给予肝素抗凝及阿司匹林、氯吡格雷及替罗非班等抗血小板治疗。术后6小时,患者的血小板计数由术前270×109/L下降至6×109/L(EDTA抗凝血及枸橼酸盐血结果相同),患者无明显出血症状。但患者因存在大出血风险,因而收入至ICU继续接受治疗。
治疗
该患者存在的治疗问题有:是否应停用包括替罗非班在内的所有抗血小板药物?是否应停用肝素?为了预防出血,是否应输注血小板?是否应预防性地使用氨甲环酸?
患者体格检查未见出血征象,立即行血涂片检查提示有大量血小板聚集,确诊为替罗非班相关性假性血小板减少。随后将患者转入心内科接受持续的标准支架置入术后治疗。
讨论
假性血小板减少通常是由实验室中EDTA即乙二胺四乙酸抗凝血所致的体外血小板聚集。由于自动细胞计数仪无法识别这些血小板,因此其真实计数被低估。
机体产生的免疫球蛋白M抗体可直接对抗血小板糖蛋白IIbIIIa (GPIIbIIIa)的抗原表位,而后者的表达可因EDTA螯合钙而发生改变,导致体外血小板聚集和假性减少。
大多数情况下,可通过测定枸橼酸盐血中正常的血小板计数来确定这一诊断。但在对于正在使用GPIIbIIIa拮抗剂治疗的患者,枸橼酸盐血也可能会发生假性血小板减少。
超过3%的患者在使用GPIIbIIIa拮抗剂时可能会出现血小板的真性减少,也可能出现血小板假性减少,而停用任何抗凝或抗血栓治疗都会增加急性支架内血栓形成的风险。因此,停药前排除假性血小板减少至关重要。还需注意,真正由GPIIbIIIa拮抗剂引起血小板减少所致的大出血较为罕见,通常停用GPIIbIIIa拮抗剂即可缓解。
表 危重患者血小板输注建议

病例2 脓毒症
病情介绍
患者男,64岁。既往有多发性骨髓瘤(MM)病史,接受1个周期的硼替佐米和地塞米松治疗后,因出现感染性发热、寒颤和循环性休克被收入ICU。经检查,右前臂存在一个几日前的钝挫伤。实验室检查显示严重的全身炎症反应(C—反应蛋白247.0mg/L[正常值≤5.0mg/L]、降钙素原223ng/ml[0-0.5ng/ml])、肾功能衰竭[血肌酐392umol/L(49-97 umol/L)]、凝血障碍(国际标准化比值1.7、活化部分凝血活酶时间[aPTT]34s[25-33s] )。血小板计数为48×109/L(图 1A)。

图1
治疗
血小板减少可能与MM和/或抗肿瘤治疗有关,但考虑到临床情况,最有可能的原因是不明原因的脓毒症。进一步检查排除了脓毒症的最常见原因:肺炎(X线)、泌尿道感染(尿检)或腹膜炎(超声和体格检查)。该患者发生脓毒症的原因可能是右前臂存在的感染伤口。血培养后开始接受广谱抗生素的治疗,并行外科清创术(图1B),术前预防性输注3个治疗单位的血小板浓缩液(每个单位治疗量包含2~4×1011的血小板)。
5天后第二次预防性输注血小板,以便手术治疗右前臂伤口。随后,血小板计数恢复正常,脓毒症成功治愈(图1A)。
讨论
该病例表明,对于恢复凝血功能,包括血小板计数,识别及控制脓毒症感染极其重要。脓毒症相关性血小板减少约占重度血小板减少症的50%,其发生机制复杂多样,其中包括血小板产生减少、血小板消耗和滞留增加以及频繁的噬红细胞现象。重度脓毒症患者血小板减少与宿主反应调节异常有关,并且提示脓毒症休克患者预后较差。
对于脓毒症的治疗,需要控制感染,予以抗生素治疗和支持治疗。若患者达到或超过WHO 2级出血(如鼻出血、血尿、呕血等稍重度出血),则推荐输注血小板;另外,侵袭性干预如感染组织清创可能也需要预防性输注血小板。
病例3 创伤
病情介绍
患者女,18岁,4楼高空坠落导致多发伤,包括蛛网膜下腔处血、双侧血气胸和骨盆骨折,因失血性休克行院前急救。患者表现为重度贫血(Hb 6.0g/dL),凝血功能障碍(INR 1.3;APTT 48s),但血小板计数正常(299×109/L)。CT显示腹膜后出血,盆腔血管破裂。患者接受了2个治疗量的血小板浓缩液输注,但入院后的第1个7h内血小板计数急剧下降至51×109/L(图2)。
治疗
因外伤性盆腔动脉出血需采取出血动脉栓塞以及腹膜后填塞,以控制出血。此外,患者还接受了大量输血和纤维蛋白原补充。前4天内,该患者共计输注10个治疗量的血小板浓缩液,大多数在侵袭性干预(或之前不久),血小板计数目标值为>50 × 109/L。经介入和外科手术止血后,血小板计数增加(图2)。

图2
讨论
创伤引起的凝血功能障碍以及因大量输注红细胞和FFPs35是引起ICU患者血小板减少的常见原因。本病例中,严重创伤、大出血和凝血功能障碍导致创伤引起的血小板损耗。此外,血浆凝血因子的消耗、纤溶亢进、全身炎症以及血液稀释均归因于输注血制品和输液,以及休克相关的代谢性酸中毒加大了出血风险。
对于有活动性出血的创伤患者,单独输注血小板通常不能止血,但这种消耗性凝血障碍是输注血小板作为过度性治疗的绝对适应症,以维持血小板计数达目标值,直到行外科机械性止血。
目前指南建议创伤患者输注血小板以维持血小板计数>50×109/L,持续出血或创伤性脑损伤者维持血小板计数>100×109/L。另外,氨甲环酸可用于纠正纤溶亢进,在创伤患者应尽早使用。
病例4 ITP
病情介绍
患者男,46岁,10年ITP病史,因车祸外伤被收入ICU。血小板计数为11×109/L, 术前需要达到50 × 109/L以控制出血。门诊档案记录该患者之前对糖皮质激素和IVIG血小板计数反应良好。
治疗
入院时,该患者接受了4个治疗量的血小板浓缩液输注,目标血小板计数> 35 × 109/L,并在入院后第1周予以1 g/kg IVIG,每天1次,共2天,同时也给予100mg强的松治疗。避免使用血小板抑制剂(如非甾体类抗炎药),未使用常规肝素预防血栓形成。随后的几天内行CT扫描显示,脑挫伤的大小维持不变,临床状况稳定。
但在第5天时,该患者出现症状性肺栓塞,血小板计数为60×109/L。随后患者接受了剂量递增的UFH治疗,aPTT首先达40s,随后达50s。心肺及神经状态均保持稳定。
讨论
ITP在成人ICU患者中极少见,但可能因致命性出血收入至ICU。ITP是一种自身免疫性疾病,以正常血小板受到免疫破坏为特征,免疫治疗为一线治疗。IVIG 2g/kg连续输注至少2天,随后每天接受100mg的强的松治疗,这一治疗方案已被证实可使未经治严重ITP成人患者血小板计数增加最快。而血小板输注通常是无效的,但大剂量血小板输注可止血,甚至可增加血小板数量。因此,对于伴致命性出血的ITP患者而言,一线治疗除了应用IVIG和类固醇激素之外,也推荐大剂量血小板输注,但需要至少5个治疗剂量才能控制出血。
严重的血小板减少症,尤其是有出血症状的,已被确定为抗凝治疗(包括药物抗凝)的禁忌症。恶性肿瘤相关性血小板减少症患者可能伴有多种疾病,有些可能需要抗凝治疗(如有症状的静脉血栓栓塞)。ITP患者的血栓形成风险增加,在无急性出血时,尤其是血小板计数对治疗有反应,且可以增加至20×109/L以上时,这类有血栓形成风险的ITP患者应接受血栓预防性治疗,进而减少急性血栓形成和肺栓塞的风险。
来源:血小板减少治疗网,欢迎分享本文,转载请保留出处!
-
标签:
中医治疗血小板减少
血小板减少性紫癜的治疗,血小板减少性紫癜的护理以及中医食疗方案!无极血康中医医院





